Construction of predictive nomogram model for postpartum post-traumatic stress disorder in pregnant women after delivery
-
摘要:目的
分析产妇产后创伤后应激障碍(PP-PTSD)的影响因素,构建预测PP-PTSD发生风险的列线图模型并验证效能。
方法纳入1 027例分娩后42 d产妇作为研究对象,按照7∶3的比例随机分为模型组719例和验证组308例,根据是否发生PP-PTSD将模型组产妇分为PP-PTSD组和非PP-PTSD组。应用病例调查表、焦虑自评量表(SAS)、创伤后应激障碍量表-平民版(PCL-C)、领悟社会支持量表(PSSS)、爱丁堡产后抑郁量表(EPDS)调查产妇状况,采用Logistic回归模型分析PP-PTSD的影响因素,通过R软件绘制列线图模型,并通过受试者工作特征(ROC)曲线、校准曲线、H-L检验对模型的预测效能进行验证。
结果1 027例产妇中, 136例(13.24%)产妇于产后42 d内出现PP-PTSD症状阳性,其中模型组94例、验证组42例。PP-PTSD组剖宫产率、EPDS评分、有妊娠糖尿病者占比、新生儿5 min Apgar评分0~7分者占比、SAS评分高于非PP-PTSD组, PSSS评分低于非PP-PTSD组,差异有统计学意义(P < 0.05)。多因素Logistic回归分析结果显示, EPDS评分、分娩方式、妊娠糖尿病、SAS评分、新生儿5 min Apgar评分、PSSS评分均为产妇发生PP-PTSD的独立影响因素(P < 0.05)。基于上述6个影响因素构建列线图预测模型,该模型在模型组中预测PP-PTSD的曲线下面积(AUC)为0.930(95%CI: 0.905~0.955), 敏感度、特异度分别为89.40%、87.40%, 校准曲线斜率接近1, H-L检验结果示χ2=8.873, P=0.409; 该模型在验证组中预测PP-PTSD的AUC为0.900(95%CI: 0.850~0.950), 特异度、敏感度分别为86.90%、84.50%, 校准曲线斜率均接近1, H-L检验结果显示χ2=6.089, P=0.457。
结论产妇发生PP-PTSD的影响因素包括社会支持水平、是否剖宫产、有无妊娠糖尿病、产后抑郁、新生儿5 min Apgar评分、焦虑状态, 据此构建的列线图模型对产妇PP-PTSD发生风险具有较好的预测价值。
Abstract:ObjectiveTo analyze the influencing factors of postpartum post-traumatic stress disorder (PP-PTSD) in pregnant women, and construct a predictive nomogram model for occurrence of PP-PTSD to verify its efficacy.
MethodsA total of 1 027 pregnant women after delivery of 42 days were included and randomly divided into model group (719 cases) and validation group (308 cases) at a ratio of 7∶3. They were divided into PP-PTSD group and non-PP-PTSD group based on whether PP-PTSD occurred. The maternal status was conducted using a case study questionnaire, a Self-rating Anxiety Scale (SAS), a PTSD Checklist-Civilian Version (PCL-C), a Perceived Social Support Scale (PSSS), and the Edinburgh Postnatal Depression Scale (EPDS). Logistic regression model was applied to analyze the influencing factors of PP-PTSD, and R software was applied to draw a nomogram model, and the predictive efficiency of the model was verified by receiver operating characteristic (ROC) curve, calibration curve and H-L test.
ResultsWithin 42 days after delivery, 136 (13.24%) of 1 027 pregnant women had positive PP-PTSD symptoms, including 94 cases in the model group and 42 cases in the validation group. The cesarean section rate, EPDS score, proportion of patients with gestational diabetes mellitus, 5 min Apgar score of newborns (0 to 7), SAS score in the PP-PTSD group were higher, and PSSS score of was lower than that of the non-PP-PTSD group. Logistic regression model showed that EPDS score, delivery mode, gestational diabetes mellitus, SAS score, 5 min Apgar score for neonates and PSSS score were all independent influencing factors for the occurrence of PP-PTSD(P < 0.05). A nomogram prediction model was constructed based on the above 6 influencing factors. The area under the curve (AUC) of the model group to predict PP-PTSD was 0.930(95%CI, 0.905 to 0.955), the sensitivity and specificity were 89.40% and 87.40%, respectively. The slope of calibration curve was close to 1. H-L test showed that chi-square value was 8.873 and P value was 0.409. In the verification group, the model predicted that the AUC of PP-PTSD was 0.900 (95%CI, 0.850 to 0.950), the specificity and sensitivity were 86.90% and 84.50%, respectively, and the slope of the calibration curve was close to 1. The H-L test showed that chi-square value was 6.089, and P value was 0.457.
ConclusionThe influencing factors of PP-PTSD in parturients include social support status, cesarean section, pregnancy complicating with diabetes, postpartum depression, Apgar score at 5 minutes, and anxiety state. The nomogram model constructed on above factors has a good predictive value for the occurrence of PP-PTSD in parturients.
-
产妇在分娩过程中不仅会面对身体的剧烈疼痛,还会面对分娩结果未知的恐惧[1]。产后创伤后应激障碍(PP-PTSD)是一种分娩创伤后的精神应激障碍,症状包括经常做分娩相关噩梦、认知与情绪消极等[2]。PP-PTSD不仅不利于产妇身心健康,损害伴侣关系和家庭和谐,而且会造成母乳喂养困难、母婴关系不良等,负面影响持续时间甚至可超过1年[3]。因此,临床医务人员有必要明确产妇发生PP-PTSD的影响因素,从而有针对性地制订临床干预措施[4]。目前, PP-PTSD影响因素的相关研究[5-6]主要基于Logistic回归模型,其结果主要集中在群体层面,尚缺乏可个体化预测产妇PP-PTSD发生风险的模型。列线图作为一种新兴的预测模型,已被广泛用于风险事件的预测,可整合各种危险因素于同一平面并以直观的图形呈现[7]。本研究分析1 027例产妇的基线资料,探讨PP-PTSD的影响因素并构建列线图预测模型,以期为临床早期预警和降低PP-PTSD发生率提供参考依据。
1. 对象与方法
1.1 研究对象
采用便利抽样法,选取2021年1月—2022年12月就诊于苏州科技城医院产后检查门诊的1 027例产妇作为研究对象。所有产妇在该院分娩,且产后42 d返院复查。依据随机数字表法,按7∶ 3的比例将产妇分为模型组719例(建立列线图模型并进行内部验证)和验证组308例(对列线图模型进行外部验证)。纳入标准: ①单胎活产者; ②年龄≥20岁者; ③能独立填写问卷者; ④签署知情同意书者。排除标准: ①有PP-PTSD病史者; ②有交流障碍者; ③妊娠结局为死产、产妇处于危重状态者; ④合并严重慢性疾病者; ⑤合并严重躯体疾病者。本研究经医院医学伦理委员会审核批准。
1.2 方法
编制病例调查表,收集产妇的社会人口学资料[包括年龄、教育程度、居住地、既往创伤性事件(车祸、地震、暴露事件)、工作状况、家庭年收入、体质量指数]和产科资料(孕期不适、受孕方式、照顾婴儿方式、分娩情况、是否初产妇、妊娠高血压、新生儿体质量、是否计划内怀孕、有无硬膜外麻醉镇痛、不良孕产史、喂养方式、新生儿性别与期望是否相符、分娩方式、妊娠糖尿病、焦虑状态、新生儿5 min Apgar评分、产后抑郁、社会支持情况)。
采用创伤后应激障碍量表-平民版(PCL-C)[8]评估PP-PTSD情况,该量表包括高警觉症状群、回避症状群、再体验症状群共3个维度,每个条目从“完全没有”至“症状出现时间>1个月”分别计0~4分,总分17~85分,分值与PP-PTSD发生风险呈正相关,本研究中以38分为界限[9]。采用焦虑自评量表(SAS)[10]评估产妇的焦虑状态,采用爱丁堡产后抑郁量表(EPDS)[10]评估产妇产后抑郁状态,采用领悟社会支持量表(PSSS)[10]评估产妇的社会支持水平。
资料收集: 由经过专业培训的课题组成员于产妇产后门诊复查时沟通研究目的、过程及意义,待产妇签署知情同意书后,发放纸质问卷,当场填写完整后回收。若产妇对问卷条目有疑问,按照统一标准讲解,确保产妇在充分理解的基础上独立完成问卷填写。
1.3 统计学分析
采用SPSS 25.0统计学软件处理数据,计数资料如工作状况、教育程度、分娩方式等均以[n(%)]表示,比较采用χ2检验,符合正态分布的计量资料如SAS评分、年龄、PSSS评分等均以(x±s)描述,比较采用独立样本t检验。采用Logistic回归模型分析产妇PP-PTSD的影响因素,随后基于R3.6.3软件及rms程序包构建PP-PTSD列线图预测模型。通过Hosmer-Lemeshow(H-L)检验、校准曲线评估模型预测PP-PTSD的一致性; 绘制受试者工作特征(ROC)曲线,评估列线图模型的预测效能。检验水准α=0.05, P < 0.05为差异有统计学意义。
2. 结果
2.1 产妇一般情况分析
本研究共发放问卷1 059份,有效回收1 027份(96.98%)。1 027例产妇中, 136例(13.24%) 产妇PP-PTSD症状阳性,见表 1; 模型组719例产妇中, 94例(13.07%)产妇PP-PTSD症状阳性; 验证组308例产妇中,42例(13.64%)产妇PP-PTSD症状阳性。
表 1 1 027例产妇PCL-C评估结果分析(x±s)[n(%)]项目 条目数 评分/分 症状阳性 再体验症状群 5 7.55±2.08 195(18.99) 回避症状群 7 10.16±3.55 113(11.00) 高警觉症状群 5 8.48±3.04 205(19.96) PCL-C 17 26.15±8.42 136(13.24) PCL-C: 创伤后应激障碍量表-平民版。 2.2 模型组产妇发生PP-PTSD的单因素分析
根据产后42 d内PP-PTSD发生情况,将模型组产妇进一步分为PP-PTSD组94例和非PP-PTSD组625例。PP-PTSD组剖宫产率、EPDS评分、有妊娠糖尿病者占比、新生儿5 min Apgar评分0~7分者占比、SAS评分高于非PP-PTSD组, PSSS评分低于非PP-PTSD组,差异有统计学意义(P < 0.05); 2组产妇在年龄、体质量指数、教育程度、工作状况、居住地、家庭年收入、创伤事件经历、孕期不适、受孕方式、分娩情况、是否初产妇、是否计划内怀孕、有无硬膜外麻醉镇痛、喂养方式、新生儿性别与期望是否相符、照顾婴儿方式、妊娠高血压、不良孕产史、新生儿体质量方面比较,差异无统计学意义(P>0.05), 见表 2。
表 2 模型组产妇发生PP-PTSD的单因素分析(x±s)[n(%)]因素 分类 PP-PTSD组(n=94) 非PP-PTSD组(n=625) t/χ2 P 年龄/岁 29.55±6.48 28.72±5.95 1.246 0.213 体质量指数/(kg/m2) 23.17±2.63 23.54±2.09 1.543 0.123 教育程度 高中/中专及以下 41(43.62) 275(44.00) 0.141 0.932 大专 31(32.98) 214(34.24) 本科及以上 22(23.40) 136(21.76) 工作状况 固定工作 35(37.23) 260(41.60) 0.644 0.422 非固定工作 59(62.77) 365(58.40) 居住地 城市 62(65.96) 447(71.52) 1.223 0.269 农村 32(34.04) 178(28.48) 家庭年收入 < 3万元人民币 22(23.40) 191(30.56) 2.234 0.327 3~8万元人民币 53(56.38) 308(49.28) > 8万元人民币 19(20.21) 126(20.16) 创伤事件经历 是 12(12.77) 53(8.48) 1.825 0.177 否 82(87.23) 572(91.52) 孕期不适 是 47(50.00) 328(52.48) 0.201 0.654 否 47(50.00) 297(47.52) 受孕方式 自然受孕 85(90.43) 587(93.92) 0.207 0.649 辅助生殖技术 9(9.57) 38(6.08) 分娩情况 足月产 63(67.02) 481(76.96) 4.661 0.097 早产 18(19.15) 77(12.32) 过期产 13(13.83) 67(10.72) 初产妇 是 74(78.72) 460(73.60) 1.122 0.289 否 20(21.28) 165(26.40) 分娩方式 顺产 29(30.85) 419(67.04) 45.566 < 0.001 剖宫产 65(69.15) 206(32.96) 计划内怀孕 是 65(69.15) 450(72.00) 0.327 0.568 否 29(30.85) 175(28.00) 硬膜外麻醉镇痛 有 46(48.94) 278(44.48) 0.655 0.418 无 48(51.06) 347(55.52) 喂养方式 母乳喂养 68(72.34) 507(81.12) 3.935 0.140 人工喂养 12(12.77) 55(8.80) 混合喂养 14(14.89) 63(10.08) 新生儿性别与期望是否相符 符合 59(62.77) 446(71.36) 2.887 0.089 不符合 35(37.23) 179(28.64) 照顾婴儿方式 自己照顾 39(41.49) 268(42.88) 0.081 0.960 保姆照顾 20(21.28) 133(21.28) 父母帮忙照顾 35(37.23) 224(35.84) 妊娠糖尿病 有 33(35.11) 54(8.64) 53.813 0.004 无 61(64.89) 571(91.36) 妊娠高血压 有 7(7.45) 51(8.16) 0.056 0.813 无 87(92.55) 574(91.84) 不良孕产史 ≤1次 68(72.34) 441(70.56) 0.125 0.723 ≥2次 26(27.66) 184(29.44) EPDS评分/分 9.76±3.05 6.68±2.40 11.164 < 0.001 SAS评分/分 60.32±8.70 30.16±6.72 38.900 < 0.001 PSSS评分/分 48.05±16.44 66.58±10.26 14.883 < 0.001 新生儿体质量 2 500~4 000 g 70(74.47) 509(81.44) 3.380 0.185 < 2 500 g 18(19.15) 77(12.32) > 4 000 g 6(6.38) 39(6.24) 新生儿5 min Apgar评分 0~7分 14(14.89) 7(1.12) 54.671 < 0.001 8~10分 80(85.11) 618(98.88) EPDS: 爱丁堡产后抑郁量表; SAS: 焦虑自评量表; PSSS: 领悟社会支持量表。 2.3 模型组产妇发生PP-PTSD的多因素Logistic回归分析
以PP-PTSD为因变量,以单因素分析中P < 0.05的因素为自变量(赋值方式见表 3), 进行多因素Logistic回归分析。结果显示, EPDS评分、剖宫产、妊娠糖尿病、SAS评分、新生儿5 min Apgar评分、PSSS评分均为产妇发生PP-PTSD的独立影响因素(P < 0.05)。产妇发生PP-PTSD的评分模型: Logistic(P)=-2.968+1.480×性别赋值+1.507×妊娠糖尿病赋值+1.857×新生儿5 min Apgar评分赋值+0.253×EPDS评分+0.094×SAS评分-0.119×PSSS评分,见表 4。
表 3 自变量赋值表自变量 赋值方式 分娩方式 剖宫产=1, 顺产=0 妊娠糖尿病 是=1, 否=0 新生儿5 min Apgar评分 0~7分=1, 8~10分=0 EPDS评分 实测值 SAS评分 实测值 PSSS评分 实测值 表 4 模型组产妇发生PP-PTSD的多因素Logistic回归分析因素 B SE Wald P OR 95% CI 分娩方式 1.480 0.411 12.987 < 0.001 4.393 1.964~9.825 妊娠糖尿病 1.507 0.489 9.494 0.002 4.515 1.731~11.777 新生儿5 min Apgar评分 1.857 0.774 5.755 0.016 6.407 1.405~29.219 EPDS评分 0.253 0.103 6.060 0.014 1.288 1.053~1.575 SAS评分 0.094 0.021 19.872 < 0.001 1.099 1.054~1.145 PSSS评分 -0.119 0.029 16.690 < 0.001 0.888 0.838~0.940 常量 -2.968 2.488 1.423 0.233 0.051 — 2.4 产妇发生PP-PTSD的列线图预测模型构建
基于6项独立影响因素(EPDS评分、剖宫产、SAS评分、妊娠糖尿病、PSSS评分、新生儿5 min Apgar评分)构建列线图,结果显示, EPDS评分每升高2分增加7.6分权重,剖宫产增加22.5分权重,妊娠糖尿病增加23.0分权重,新生儿5 min Apgar评分为0~7分增加28.3分权重, SAS评分每升高5分增加7.4分权重, PSSS评分每减少5分增加9.4分权重,见图 1。
2.5 列线图预测模型的内部验证
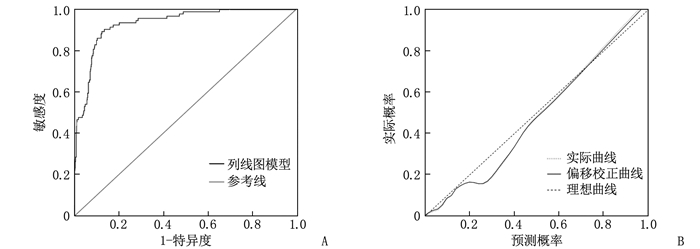
ROC曲线显示,列线图模型预测PP-PTSD的曲线下面积(AUC)为0.930(95%CI: 0.905~0.955), 敏感度、特异度分别为89.40%、87.40%, 见图 2A; 校准曲线斜率接近1, 见图 2B; H-L检验结果示χ2=8.873, P=0.409, 提示列线图模型在模型组中对产妇PP-PTSD的预测风险与实际风险具有良好的校准度。
2.6 列线图预测模型的外部验证
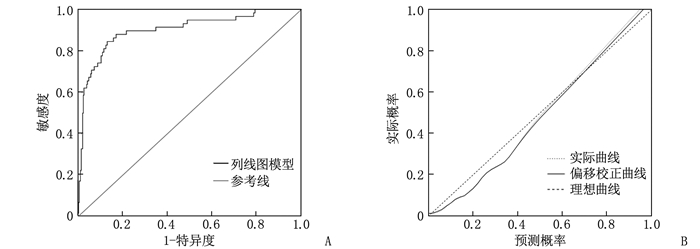
ROC曲线显示,列线图模型预测PP-PTSD的AUC为0.900(95%CI: 0.850~0.950),特异度、敏感度分别为86.90%、84.50%,见图 3A; 校准曲线斜率均接近1,见图 3B; H-L检验结果显示χ2=6.089, P=0.457, 提示列线图模型在验证组中对产妇PP-PTSD的预测风险与实际风险具有良好的校准度。
3. 讨论
PP-PTSD不仅会影响产妇身体健康,损害其与伴侣的亲密关系,影响母婴关系,导致婴儿出现认知和情绪发育欠佳、饮食紊乱及睡眠不佳等,还可能使产妇对再次分娩产生恐惧,推迟再次妊娠计划或不再生育[11]。探讨PP-PTSD的影响因素并进行早期干预,对降低PP-PTSD发生率具有重要的临床意义。本研究1 027例产妇产后42 d的PP-PTSD发病率为13.24%, 与CHEN J F等[12](12.1%)、葛军等[5](12.04%)调查结果相近,但高于王梅芳等[13]调查结果(10.8%), 低于甘泉等[14]调查结果(16.2%), 说明不同研究的PP-PTSD调查结果存在差异,这可能与样本量、测评工具、调查时间、调查地区及文化背景等差异有关。
本研究基于Logistic回归模型最终筛选出PP-PTSD的6个独立危险因素,即妊娠糖尿病、EPDS评分高、剖宫产、SAS评分高、新生儿5 min Apgar评分0~7分、PSSS评分低。既往研究[15]显示,孕期合并其他并发症的女性, PP-PTSD发生风险明显增加。本研究结果亦显示,妊娠糖尿病产妇PP-PTSD风险增加4.515倍。分析原因,妊娠糖尿病会影响孕妇机体正常代谢等,增加不良妊娠风险,加重应激反应,并使其对分娩充满担忧,进而加重精神障碍。本研究发现,相较于顺产,剖宫产可使产妇PP-PTSD风险增加4.393倍,与甘泉等[14]研究结果相似。剖宫产产妇术中常伴有恐惧、无能为力感,且产后出血等并发症发生风险较高,易出现心理问题,导致分娩变成创伤事件,增加PP-PTSD风险[16]。本研究发现,新生儿5 min Apgar评分为0~7分亦是产妇发生PP-PTSD的危险因素,与张兰等[6]研究结论一致。新生儿的健康状态是产妇的主要关注点,若新生儿出生后身体状况不佳或合并先天性疾病等,将对产妇造成强烈的心理刺激,易产生悲伤、内疚心理,增加PP-PTSD发生风险。
本研究结果显示, EPDS评分、SAS评分均为PP-PTSD发生的影响因素。抑郁是一种情绪低落或对活动失去乐趣/兴趣的状态,焦虑通常表现为紧张感、担忧以及身体伴有心率加快、呼吸急促、出汗等,围产期女性面对身体变化和角色转变易出现负面情绪,分娩疼痛会加重产妇的心理创伤,更易引发焦虑、抑郁等不良情绪[17]。焦虑情绪会导致产妇更加担心新生儿生长发育情况,面对生活困难状态也常表现出沮丧; 抑郁情绪会使产妇的心理更加脆弱,产妇经历创伤性分娩后更易发生PP-PTSD。研究[18]证实,在创伤性分娩72 h内对产妇进行以助产士或临床医生主导的心理干预,能有效减轻产妇产后4~6周的创伤应激症状。一项Meta分析[15]发现社会支持是PP-PTSD的保护性因素,与本研究结论相符。产妇得到的社会支持若少于预期,创伤性分娩将更会导致PP-PTSD发生风险增加。社会支持来自家庭成员、朋友等其他社会关系,能给予产妇鼓励和正性力量,使产妇获得良好的精神支持、情感体验,感知水平较高的产妇不仅能增强安全感,减少消极情绪、创伤感知、心理压力,而且行为状态及育儿能力也较为出色[19]。护理人员应及时调节产妇的认知水平、情绪状态等,并充分考虑新生儿情况,帮助产妇积极应对异常状况,提高产妇适应性,促进心理健康,从而有效降低PP-PTSD风险。医护人员还可将社会支持纳入PP-PTSD管理中,从而最大程度降低产妇的PP-PTSD发生率。
列线图作为Logistic结果的可视化工具,实现了预测结果的可读性,能帮助医师评估特定结局事件的发生风险。本研究基于6个影响因素用R软件绘制了列线图预测模型,对产妇PP-PTSD风险具有较好的预测能力。ROC曲线分析结果显示,列线图模型在模型组、验证组中预测PP-PTSD的AUC分别为0.930、0.900, 表明该模型具有较好的区分度; 模型组、验证组中,校准曲线斜率均接近1, 表明该模型预测的PP-PTSD风险与真实风险相关性较好,具有良好的一致性; 模型组、验证组的H-L拟合检验结果显示, χ2=8.873、6.089, P=0.409、0.457, 提示该预测模型具有良好的校准度。
综上所述,产妇发生PP-PTSD的影响因素包括社会支持水平、是否剖宫产、有无妊娠糖尿病、产后抑郁、新生儿5 min Apgar评分、焦虑状态,据此构建的列线图模型对产妇PP-PTSD发生风险具有较好的预测价值。但本研究缺乏其他中心的数据集,且纳入的PP-PTSD影响因素有限,有待在后续研究中进一步完善加以验证。
-
表 1 1 027例产妇PCL-C评估结果分析(x±s)[n(%)]
项目 条目数 评分/分 症状阳性 再体验症状群 5 7.55±2.08 195(18.99) 回避症状群 7 10.16±3.55 113(11.00) 高警觉症状群 5 8.48±3.04 205(19.96) PCL-C 17 26.15±8.42 136(13.24) PCL-C: 创伤后应激障碍量表-平民版。 表 2 模型组产妇发生PP-PTSD的单因素分析(x±s)[n(%)]
因素 分类 PP-PTSD组(n=94) 非PP-PTSD组(n=625) t/χ2 P 年龄/岁 29.55±6.48 28.72±5.95 1.246 0.213 体质量指数/(kg/m2) 23.17±2.63 23.54±2.09 1.543 0.123 教育程度 高中/中专及以下 41(43.62) 275(44.00) 0.141 0.932 大专 31(32.98) 214(34.24) 本科及以上 22(23.40) 136(21.76) 工作状况 固定工作 35(37.23) 260(41.60) 0.644 0.422 非固定工作 59(62.77) 365(58.40) 居住地 城市 62(65.96) 447(71.52) 1.223 0.269 农村 32(34.04) 178(28.48) 家庭年收入 < 3万元人民币 22(23.40) 191(30.56) 2.234 0.327 3~8万元人民币 53(56.38) 308(49.28) > 8万元人民币 19(20.21) 126(20.16) 创伤事件经历 是 12(12.77) 53(8.48) 1.825 0.177 否 82(87.23) 572(91.52) 孕期不适 是 47(50.00) 328(52.48) 0.201 0.654 否 47(50.00) 297(47.52) 受孕方式 自然受孕 85(90.43) 587(93.92) 0.207 0.649 辅助生殖技术 9(9.57) 38(6.08) 分娩情况 足月产 63(67.02) 481(76.96) 4.661 0.097 早产 18(19.15) 77(12.32) 过期产 13(13.83) 67(10.72) 初产妇 是 74(78.72) 460(73.60) 1.122 0.289 否 20(21.28) 165(26.40) 分娩方式 顺产 29(30.85) 419(67.04) 45.566 < 0.001 剖宫产 65(69.15) 206(32.96) 计划内怀孕 是 65(69.15) 450(72.00) 0.327 0.568 否 29(30.85) 175(28.00) 硬膜外麻醉镇痛 有 46(48.94) 278(44.48) 0.655 0.418 无 48(51.06) 347(55.52) 喂养方式 母乳喂养 68(72.34) 507(81.12) 3.935 0.140 人工喂养 12(12.77) 55(8.80) 混合喂养 14(14.89) 63(10.08) 新生儿性别与期望是否相符 符合 59(62.77) 446(71.36) 2.887 0.089 不符合 35(37.23) 179(28.64) 照顾婴儿方式 自己照顾 39(41.49) 268(42.88) 0.081 0.960 保姆照顾 20(21.28) 133(21.28) 父母帮忙照顾 35(37.23) 224(35.84) 妊娠糖尿病 有 33(35.11) 54(8.64) 53.813 0.004 无 61(64.89) 571(91.36) 妊娠高血压 有 7(7.45) 51(8.16) 0.056 0.813 无 87(92.55) 574(91.84) 不良孕产史 ≤1次 68(72.34) 441(70.56) 0.125 0.723 ≥2次 26(27.66) 184(29.44) EPDS评分/分 9.76±3.05 6.68±2.40 11.164 < 0.001 SAS评分/分 60.32±8.70 30.16±6.72 38.900 < 0.001 PSSS评分/分 48.05±16.44 66.58±10.26 14.883 < 0.001 新生儿体质量 2 500~4 000 g 70(74.47) 509(81.44) 3.380 0.185 < 2 500 g 18(19.15) 77(12.32) > 4 000 g 6(6.38) 39(6.24) 新生儿5 min Apgar评分 0~7分 14(14.89) 7(1.12) 54.671 < 0.001 8~10分 80(85.11) 618(98.88) EPDS: 爱丁堡产后抑郁量表; SAS: 焦虑自评量表; PSSS: 领悟社会支持量表。 表 3 自变量赋值表
自变量 赋值方式 分娩方式 剖宫产=1, 顺产=0 妊娠糖尿病 是=1, 否=0 新生儿5 min Apgar评分 0~7分=1, 8~10分=0 EPDS评分 实测值 SAS评分 实测值 PSSS评分 实测值 表 4 模型组产妇发生PP-PTSD的多因素Logistic回归分析
因素 B SE Wald P OR 95% CI 分娩方式 1.480 0.411 12.987 < 0.001 4.393 1.964~9.825 妊娠糖尿病 1.507 0.489 9.494 0.002 4.515 1.731~11.777 新生儿5 min Apgar评分 1.857 0.774 5.755 0.016 6.407 1.405~29.219 EPDS评分 0.253 0.103 6.060 0.014 1.288 1.053~1.575 SAS评分 0.094 0.021 19.872 < 0.001 1.099 1.054~1.145 PSSS评分 -0.119 0.029 16.690 < 0.001 0.888 0.838~0.940 常量 -2.968 2.488 1.423 0.233 0.051 — -
[1] KJERULFF K H, ATTANASIO L B, SZNAJDER K K, et al. A prospective cohort study of post-traumatic stress disorder and maternal-infant bonding after first childbirth[J]. J Psychosom Res, 2021, 144: 110424. doi: 10.1016/j.jpsychores.2021.110424
[2] MARTÍNEZ-VAZQUEZ S, RODRÍGUEZ-ALMAGRO J, HERNÁNDEZ-MARTÍNEZ A, et al. Long-term high risk of postpartum post-traumatic stress disorder (PTSD) and associated factors[J]. J Clin Med, 2021, 10(3): 488. doi: 10.3390/jcm10030488
[3] GRISBROOK M A, LETOURNEAU N. Improving maternal postpartum mental health screening guidelines requires assessment of post-traumatic stress disorder[J]. Revue Can De Sante Publique, 2021, 112(2): 240-243.
[4] 魏文静, 邓祯珍, 黄沛嫔. 初产妇剖宫产后大出血PTSD发生现状及影响因素分析[J]. 分子诊断与治疗杂志, 2022, 14(12): 2207-2210. doi: 10.3969/j.issn.1674-6929.2022.12.044 [5] 葛军, 张云, 王惠云, 等. 产后发生创伤后应激障碍的危险因素与助产干预效果研究[J]. 河北医药, 2022, 44(19): 2967-2970. https://www.cnki.com.cn/Article/CJFDTOTAL-HBYZ202219021.htm [6] 张兰, 刘颖, 李俊英, 等. 上海市2 552名产妇产后创伤后应激障碍现状及影响因素分析[J]. 中华现代护理杂志, 2021, 27(31): 4298-4303. doi: 10.3760/cma.j.cn115682-20210412-01615 [7] 冯翀, 宋晶哲, 孔祥, 等. 瘢痕子宫再次剖宫产分娩发生产后出血的列线图模型构建[J]. 实用临床医药杂志, 2022, 26(14): 92-96. doi: 10.7619/jcmp.20220419 [8] KALOUPEK D G, CHARD K M, FREED M C, et al. Common data elements for posttraumatic stress disorder research[J]. Arch Phys Med Rehabil, 2010, 91(11): 1684-1691. doi: 10.1016/j.apmr.2010.06.032
[9] 杨晓云, 杨宏爱, 刘启贵, 等. 创伤后应激检查量表平民版的效度、信度及影响因素的研究[J]. 中国健康心理学杂志, 2007, 15(1): 6-9. doi: 10.3969/j.issn.1005-1252.2007.01.036 [10] 陈颖. 基于Snyder希望理论对高危妊娠产妇产后创伤后应激障碍健康教育方案的构建[D]. 扬州: 扬州大学, 2022. [11] KHSIM I E F, RODRÍGUEZ M M, RIQUELME GALLEGO B, et al. Risk factors for post-traumatic stress disorder after childbirth: a systematic review[J]. Diagnostics, 2022, 12(11): 2598. doi: 10.3390/diagnostics12112598
[12] CHEN J F, LAI X L, ZHOU L P, et al. Association between exclusive breastfeeding and postpartum post-traumatic stress disorder[J]. Int Breastfeed J, 2022, 17(1): 78. doi: 10.1186/s13006-022-00519-z
[13] 王梅芳, 王相茹, 郑文凯, 等. 产妇产后不同时期应激障碍现状及其影响因素分析[J]. 中华现代护理杂志, 2022, 28(14): 1902-1907. doi: 10.3760/cma.j.cn115682-20210927-04404 [14] 甘泉, 周冬, 程若沁. 产后创伤后应激障碍的相关因素分析[J]. 中华行为医学与脑科学杂志, 2019, 28(11): 1025-1029. doi: 10.3760/cma.j.issn.1674-6554.2019.11.013 [15] 陈颖, 钱红艳, 朱雨婷, 等. 产后创伤后应激障碍影响因素的Meta分析[J]. 中国全科医学, 2021, 24(21): 2729-2733, 2743. https://www.cnki.com.cn/Article/CJFDTOTAL-QKYX202121018.htm [16] TOMSIS Y, PEREZ E, SHARABI L, et al. Postpartum post-traumatic stress symptoms following cesarean section-the mediating effect of sense of control[J]. Psychiatr Q, 2021, 92(4): 1839-1853. doi: 10.1007/s11126-021-09949-0
[17] LIU Y, ZHANG L, GUO N F, et al. Postpartum depression and postpartum post-traumatic stress disorder: prevalence and associated factors[J]. BMC Psychiatry, 2021, 21(1): 487. doi: 10.1186/s12888-021-03432-7
[18] TAYLOR MILLER P G, SINCLAIR M, GILLEN P, et al. Early psychological interventions for prevention and treatment of post-traumatic stress disorder (PTSD) and post-traumatic stress symptoms in post-partum women: a systematic review and meta-analysis[J]. PLoS One, 2021, 16(11): e0258170. doi: 10.1371/journal.pone.0258170
[19] YALNIZ DILCEN H, ASLANTEKIN F, AKTAŞ N. The relationship of psychosocial well-being and social support with pregnant women's perceptions of traumatic childbirth[J]. Scand J Caring Sci, 2021, 35(2): 650-658. doi: 10.1111/scs.12887
-
期刊类型引用(3)
1. 张之勇,宋莉莉,郑欢. 剖宫产产妇术后创伤后应激障碍发生情况及其影响因素分析. 心理月刊. 2024(10): 58-60 .  百度学术
百度学术
2. 段鹏鹏,许芬. 孕早期先兆流产病人保胎失败后发生创伤后应激障碍的风险预测模型构建与验证. 全科护理. 2024(18): 3474-3477 .  百度学术
百度学术
3. 邬群丽,金芙蓉,王雪贞,郭丽丹. 基于潜变量增长混合模型的高龄产妇产后创伤后应激障碍发展轨迹的研究. 中华现代护理杂志. 2024(31): 4281-4287 .  百度学术
百度学术
其他类型引用(2)




 下载:
下载:

 苏公网安备 32100302010246号
苏公网安备 32100302010246号